Centralne spłycenia oddechu są zaburzeniem, o którym mówi się zaskakująco niewiele. Chociaż zostały one opisane już 1991 roku w „The Altlas of Sleep Medicine by John W. Shepard” jako składowa oddechu Cheyne-Stokes’a, to w rutynowej diagnostyce bezdechu są one najczęściej pomijane. Wynika to w dużej części z problemów z rozpoznaniem tego zaburzenia.
Ze spłyceniem oddechu mamy do czynienia gdy oddechy robią się zbyt płytkie lub gdy spada ich częstotliwość. Prowadzi to do zmniejszonego przepływu powietrza w płucach (z definicji co najmniej 50%) i w jego efekcie do obniżenia saturacji. Spłycenia są przez część lekarzy traktowane jako mniej groźny rodzaj epizodów oddechowych, mogący w przyszłości doprowadzić do bezdechów. Nie jest to jednak słuszne podejście. Spłycenia są zazwyczaj dłuższe od bezdechów. Spadki saturacji nie są tak głębokie ale za to utrzymują się dłużej. Wykrywanie i leczenie spłyceń jest dużo bardziej kłopotliwe od bezdechów, a ich skutki mogą być równie niebezpieczne dla zdrowia. Z tego powodu we wskaźniku AHI oraz RDI spłycenia traktujemy na równi z bezdechami.
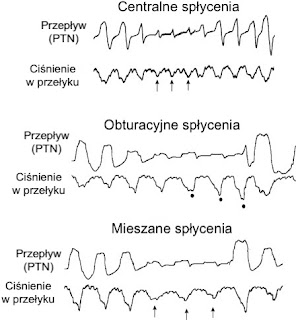 |
| Różnicowanie spłyceń oddechu |
częściowym zablokowaniem światła górnych dróg oddechowych. Mniej powszechną i mniej znaną odmianą spłyceń, są te o podłożu centralnym. Najczęściej związane są one z wzorcem oddechowym Cheyne-Stokes’a spotykanym u osób z zastoinową niewydolnością serca. Spotykamy się z nim także w przypadku zaburzeń nerwowo-mieśniowych i w zespołach hipowentyalcyjnych związanych z upośledzonym napędem oddechowym. Możliwe są także spłycenia mieszane, łączące obie przyczyny.
Sytuacja ta jest mocno kłopotliwa dla pacjentów z tym rodzajem zaburzeń. Podobnie jak przy bezdechach centralnych, potraktowanie spłycenia centralnego jak obturacyjnego skutkuje błędną odpowiedzią aparatu. CPAP’y nie mogąc ich prawidłowo rozpoznać, nie radzą sobie zaburzeniami. W najlepszym wypadku kończy się mało efektywną terapią, a w najgorszym nasileniem problemów na wskutek nadmiernie podniesionego ciśnienia. Centralne spłycenia po podniesieniu ciśnienia mogą zamienić się w trudne do rozpoznania algorytmem centralne bezdechy.
Jak różnicować spłycenia typu centralnego?
Zalecenia mówią, że mamy z nimi do czynienia gdy w epizod spłycenia nie jest połączony z żadnym z zjawisk, które mogłyby wskazywać na obturacje:
- chrapanie
- spłaszczenie wykresu przepływu (dla ciśnienia w jamie nosowej lub w aparacie PAP)
- oddech paradoksalny (ruch przepony i klatki piersiowej w przeciwnej fazie)
 |
| Obraz PSG dla spłycenia centralnego |
Od siebie dodam, że powinniśmy zwiększyć swoją czujność gdy w badaniu PSG widzimy wzorzec oddechowy Cheyne-Stokes’a. W normalnym użytkowaniu aparatu PAP zwrócić warto szczególnie na bezdechy centralne, które pojawiają się przy wyższych ciśnieniach terapii. Charakterystyczne może też wysoki wskaźnik ODI (desaturacje), pomimo skutecznie obniżonego AHI w terapii PAP.
Objawowo dla bezdechów charakterystyczne są duszności występujące w pozycji leżącej. Mogą następować ataki kaszlu i wybudzenia w nocy. Terapia bezdechu będzie nieefektywna pomimo dobrych wskaźnikach AHI na aparacie (np. dzienna senność).
Jak leczymy spłycenia centralne?
Głównym leczeniem powinno być znalezienie i wyeliminowanie źródła problemu. Oddech Cheyne-Stokes’a pojawia się zazwyczaj w problemach z niewydolnością krążeniową.
Objawowo od strony samych spłyceń konieczne jest zastosowanie bardziej zaawansowanych aparatów PAP takich jak BiPAP S/T albo serwowentylacja adaptacyjna ASV. W niektórych przypadkach może pomóc zastosowanie zastosowanie terapii stałociśnieniowej (niskie ciśnienia).
Miareczkowanie terapii PAP przy bezdechach centralnych najlepiej robić pod monitoringiem PSG. Obowiązkowo należy kontrolować saturacje.